Fratture Periprotesiche sempre più ricorrenti: la fase riabilitativa è ancora molto “incerta” fra indicazioni ortopediche e fisioterapiche
In una visione ortopedica il carico può essere progressivo da subito, ricalcando gli schemi riabilitativi dello impianto di protesi, mentre in visione fisioterapica visto che ci troviamo di fronte a l’impianto di placca e viti si preferisce il carico più cauto dopo almeno la ventesima giornata dopo l’intervento. Avete esperienza in merito?? Vi presento il mio protocollo riabilitativo “ragionato” fra ortopedico e fisiatra.
L’incidenza delle fratture periprotesiche dell’anca risulta in progressivo aumento e risulta correlata a vari fattori tra cui la sede (acetabolo, femore), il tipo di protesi utilizzata (cementata, non cementata), intervento di primo impianto o revisione.
La chirurgia ortopedica deve fare i conti con il progressivo aumento di questa tipologia di frattura, che deve affrontare tutte le limitazioni di intervento per stabilizzare questa tipologia di frattura.
In ambito riabilitativo si devono affrontare in maniera ponderata tutte le varie fasi che portano verso il “carico durante il cammino” in base alle tipologie dei mezzi di sintesi utilizzati. Tutto ciò nel rispetto della stabilizzazione delle viti e piastre che sono state impiantate, che dettano la tempistica occorrente che non è quella di una “semplice protesi”. La considerazione importante in questo ambito deve essere in base ad alcuni parametri: età del paziente, qualità della massa ossea, peso ponderale, consolidamento post chirurgica, capacità di collaborazione, ect.
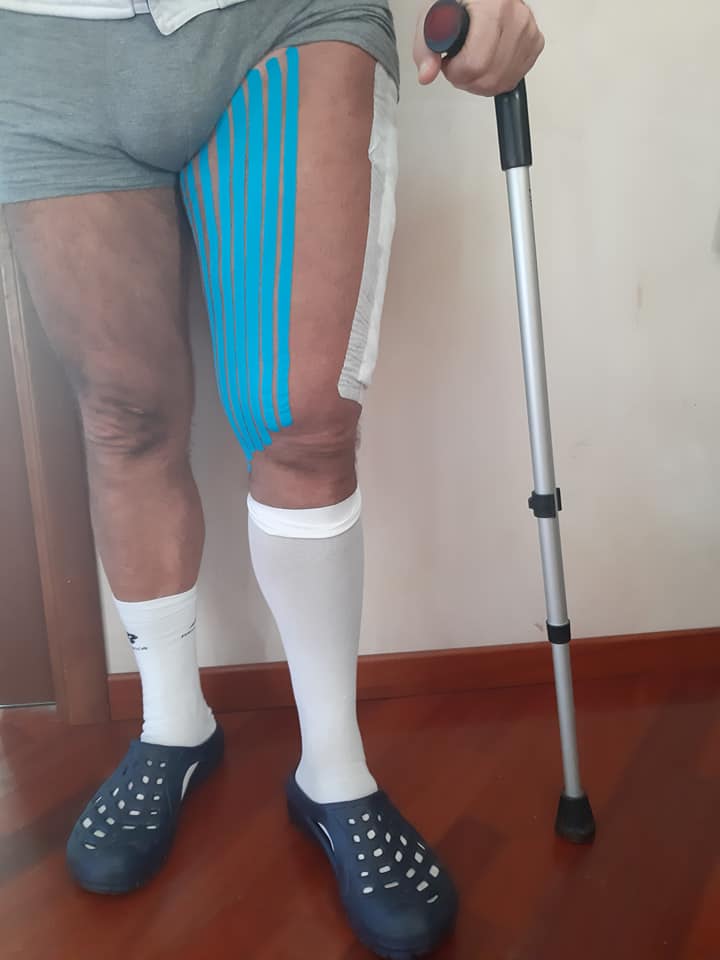
Presentazione di un case report:
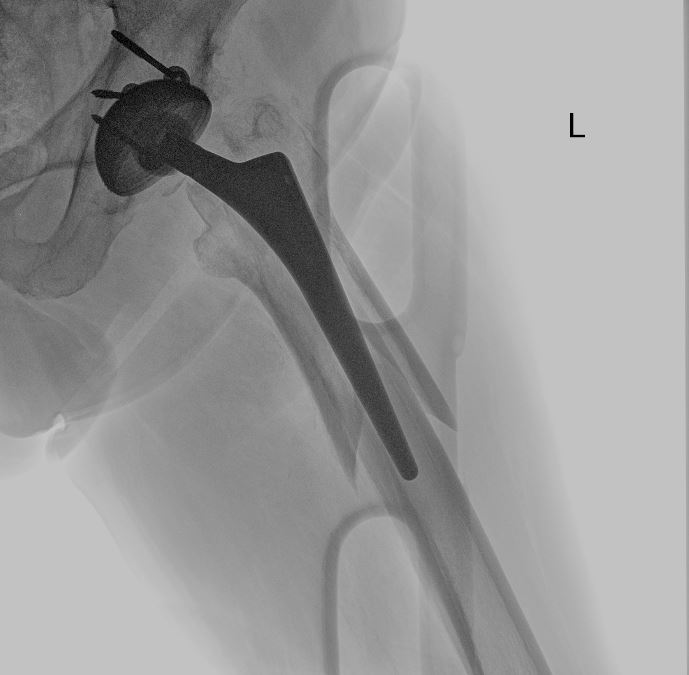
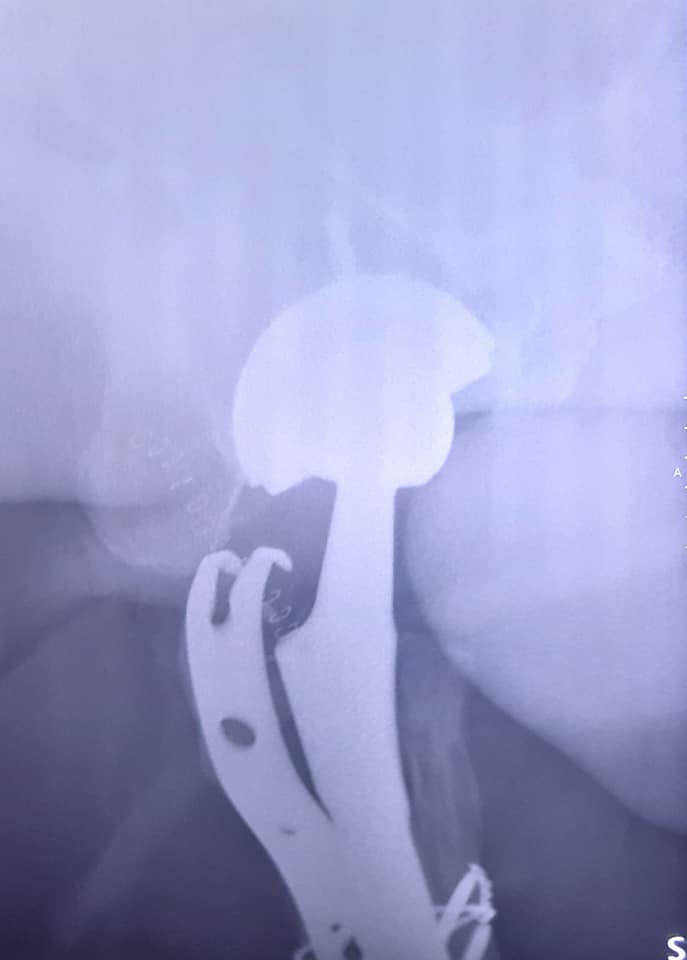
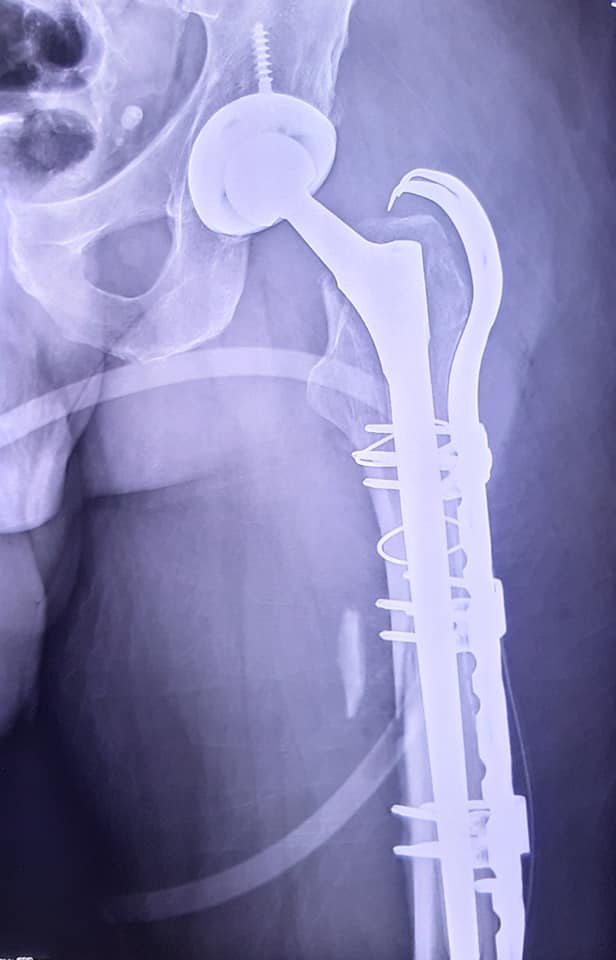
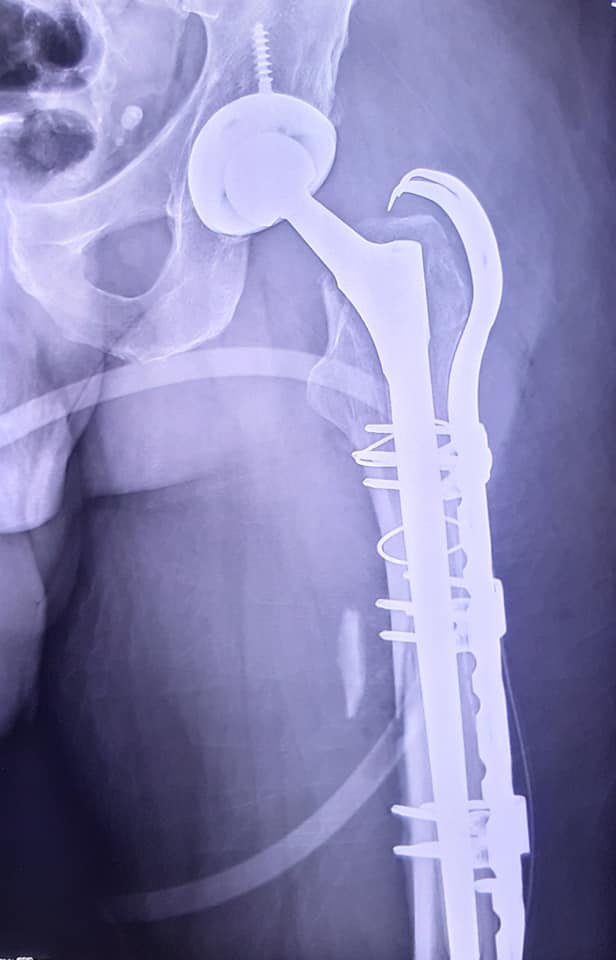
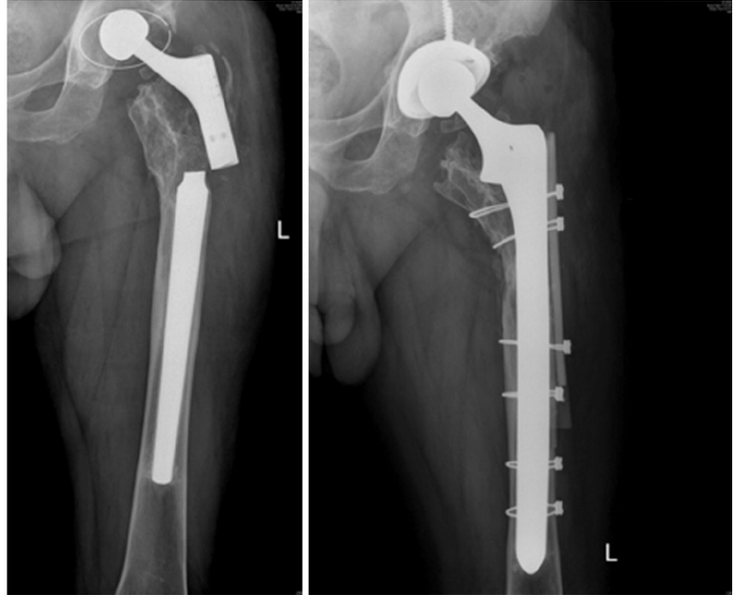
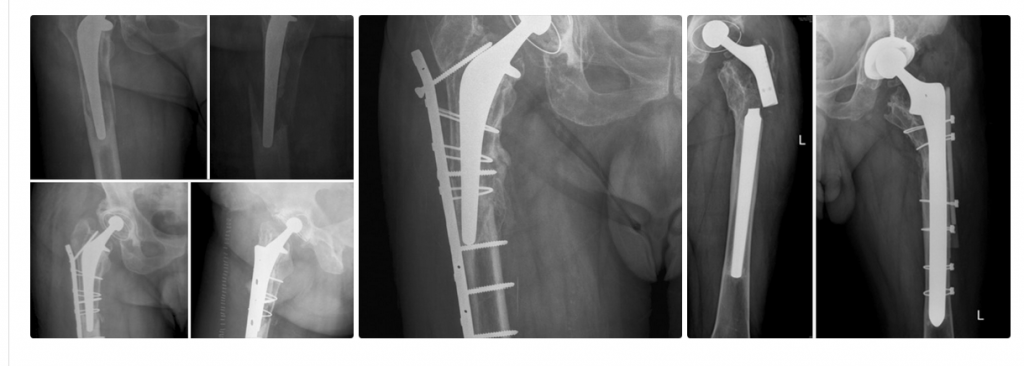
uomo di 64 anni portatore di due protesi ad entrambe le anche eseguite nel 2013 e nel 2015, mentre va in bicicletta in una strada di medio traffico viene tamponato da un furgone e riporta la frattura periprotesica diafisaria prossimale del femore sinistro (protesi eseguita nel 2015).
Il giorno 16 dicembre 2019 viene eseguito intervento chirurgico di Revisione, osteosintesi con placca ad uncino e sostituzione stelo, periodo post operatorio trascorso in maniera ottimale.
Vengono tolti i punti di sutura dopo la 14° giornata in due giorni separati e viene dimesso in 16° giornata.
Programma riabilitativo:
- Mobilizzazione attiva e passiva dell’arto inferiore sinistro
- Linfodrenaggio manuale per migliorare lo smaltimento dell’edema e degli ematomi
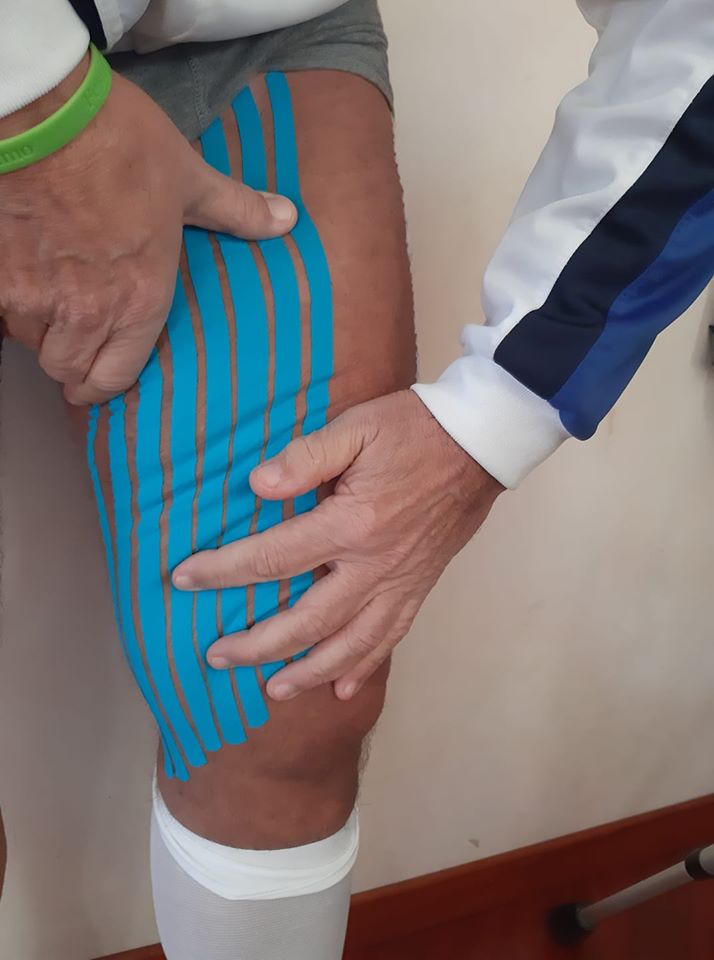
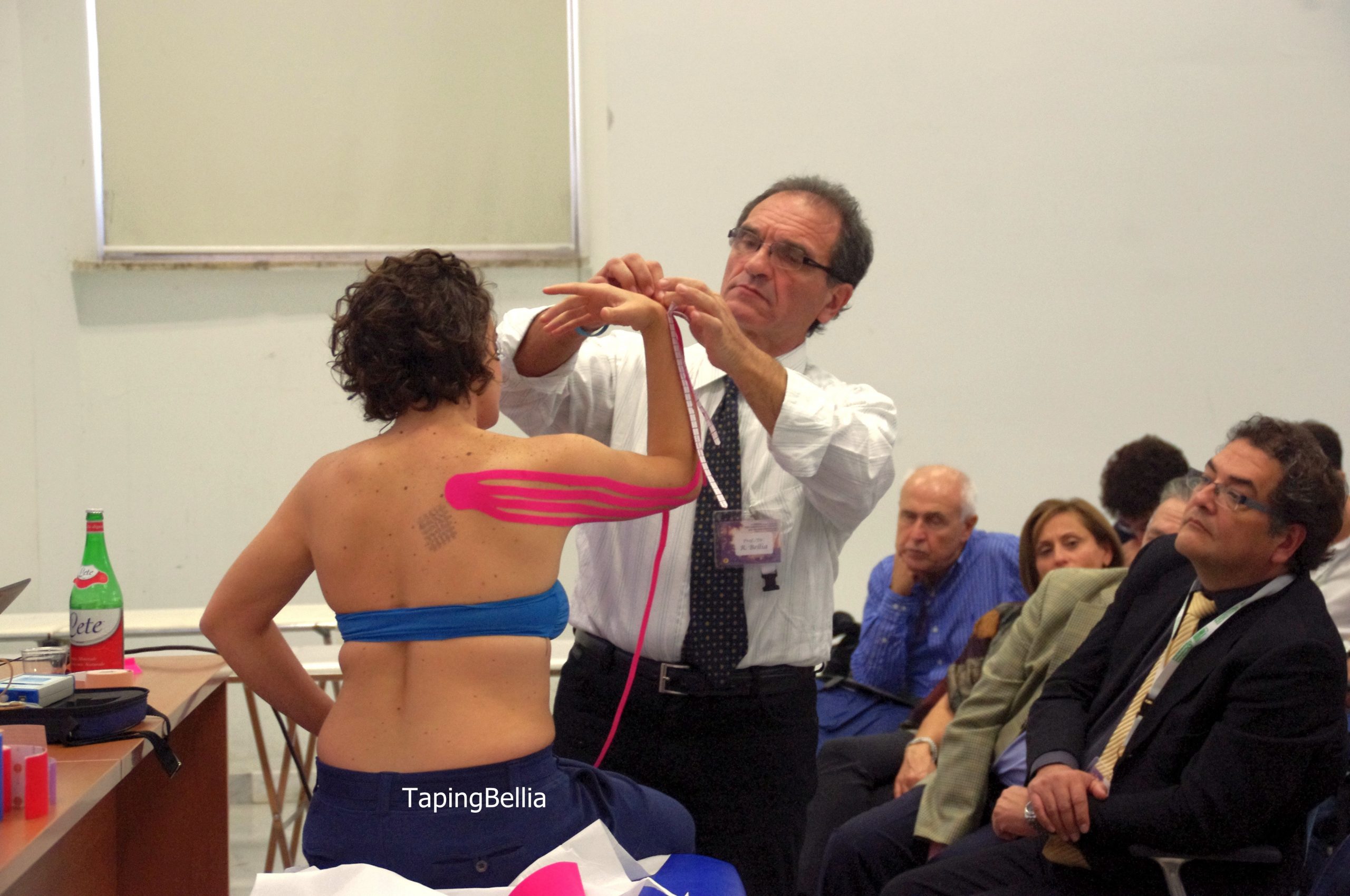
- Taping kinesiologico drenante della coscia sinistra
- Esercizi di “verticalizzazione” senza carico sull’arto sinistro
- In 20° giornata carico “sfiorante” con stampelle di circa 10 – 20 kg: considerate le buone sensazioni del paziente e la mancanza assoluta di dolore e contro indicazioni si aumenta il carico gradualmente, come prescritto alla dimissione dall’ortopedico. Si eseguono esercizi di mobilizzazione attiva e passiva per il recupero del movimento fluido del ginocchio e dell’anca durante la deambulazione. Utilizzo del neuroregolatore interattivo ENF in modalità drenante superficiale e profonda per migliorare il drenaggio dell’edema post chirurgico residuo dell’arto inferiore traumatizzato. Sono stati utilizzati i calzari che hanno permesso un’applicazione più settoriale in tutto l’arto.
- In 30° giornata si arriva al carico totale e deambulazione sempre con stampelle per tenere un buon range di sicurezza ed evitare compensi posturali.
- In 40° giornata la deambulazione con una sola stampella e si esegue la RX di controllo e la visita ortopedica.
- Idrokinesiterapia guidata, ricordiamo che con l’acqua all’altezza delle clavicole il peso corporeo si abbatte dell’80%.
- Cyclete senza resistenza a tempo progressivamente crescente.
- esercizio terapeutico per migliorare il controllo corporeo durante la deambulazione e le scale.
- deambulazione a tempo progressivamente crescente per raggiungere l’autonomia personale.
- in 60° giornata carico totale senza stampelle, curando il passo e il carico in pase monopodalica.
- radiografia di controllo per valutare il callo osseo e l’impianto dei fissatori.
Conclusioni e riflessioni:
Considerata la crescente incidenza di questa tipologia di fratture si deve trovare una linea guida dal punto vista del trattamento fisioterapico, pur nel rispetto di tutte le altre variabili personali dei singoli pazienti. Un paziente anziano deve essere allettato meno possibile per evitare problemi di ripristino dell’autonomia. Bisogna rispettare i tempi di calcificazione degli impianti che fissano la frattura, placca e viti, per evitare il rischio di mobilizzazione post chirurgica. In questo breve articolo abbiamo proposto il progetto riabilitativo del nostro paziente ciclista amatore di 64 anni con un buon grado di muscolarizzazione e un tono calcico osseo molto buono.
Di seguito riportiamo alcune pubblicazioni interessanti che hanno dato spunto alla realizzazione del programma di riabilitazione per questo case report.
Fratture periprotesiche di femore: confine tra sintesi e revisione
M. Franceschini1,a(B), O. De Bartolomeo1, F. Calabrò2, V. Cerbone2, G.V. Mineo1
1ASST Istituto Ortopedico Gaetano Pini, Piazza Cardinal Ferrari 1, Milano, Italia
2Università degli Studi di Milano, Via F. Sforza, Milano, Italia
amassimo.franceschini@gpini.it
L’incidenza mondiale delle fratture periprotesiche di femore (PFF) prossimale è in continua crescita dato il grande numero di protesi d’anca eseguite ogni anno e l’aumento dell’età media della popolazione con conseguente osteoporosi e aumentato rischio di caduta.
Nonostante una frattura possa essere intraoperatoria, molto più di frequente si manifesta in seguito a eventi traumatici.
Il trattamento chirurgico risulta frequentemente complicato dallo scarso bone stock femorale prossimale o dalle condizioni di salute generale scadenti del paziente. Mentre nei casi classificati B1 secondo Vancouver una sintesi può risultare più semplice ed efficace, la revisione è necessaria se l’osso è di scarsa qualità o in caso di mobilizzazione dell’impianto.
L’obiettivo del nostro studio è identificare quali fattori possono influenzare l’indicazione chirurgica tra osteosintesi e revisione protesica.
Materiali e metodi
Dalla letteratura abbiamo raccolto i dati epidemiologici relativi alle fratture periprotesiche di femore prossimale e analizzato le differenze esistenti tra l’osteosintesi e la revisione protesica.
I criteri di inclusione comprendevano: (1) fratture da B1 a C secondo la classificazione di Vancouver, trattate chirurgicamente tramite osteosintesi e/o revisione; (2) analisi epidemiologica dei fattori di rischio e/o dei risultati a breve e lungo termine dei singoli trattamenti (compre-
so il tasso di mortalità); (3) singoli case report. I criteri di esclusione comprendevano: (1) criteri di inclusione non soddisfatti; (2) fratture oncologiche; (3) infezioni periprotesiche associate a frattura; (4) trattamento di revisione e osteosintesi eseguiti durante lo stesso atto chirurgico;
(5) la contemporanea presenza di protesi d’anca e ginocchio omolaterale.
Inoltre, i pazienti trattati chirurgicamente nel reparto 4adi-visione del Centro Specialistico Ortopedico Traumatologico,
Gaetano Pini (CTO) dal 2010 ad oggi sono stati rivalutati in maniera retrospettiva. La nostra casistica comprende esclusivamente pazienti con fratture da B1 a C secondo Vancouver trattate chirurgicamente con osteosintesi vs revisione; i singoli fallimenti sono stati studiati nel dettaglio con l’obiettivo di individuarne le cause principali, tra cui eventuali errori di indicazione chirurgica.
Risultati
Gli studi selezionati mostrano che l’incidenza di fratture periprotesiche di femore risulta variabile e si aggira intorno a un valore medio del 4%, maggiore nei pazienti con stelo non cementato o in caso di precedenti revisioni di protesi d’anca.
I fattori di rischio principali di PFF sono l’età avanzata dei pazienti, l’osteoporosi, la presenza di comorbidità con alto rischio di caduta accidentale (patologie neurologiche, della deambulazione, storia di traumi con esiti, patologie cardiovascolari) e, infine, l’osteolisi peri-impianto con conseguente fragilità ossea locale.
Il tasso di mortalità ha valori differenti a seconda dei differenti studi e varia dal 2,1 al 27% a 1 anno dall’intervento a seconda dell’età e delle condizioni cliniche generali; risulta
certo che la sopravvivenza si riduce progressivamente a distanza dall’intervento e che il tasso di mortalità aumenta con l’età.
Ogni studio in letteratura concorda sul fatto che l’allettamento vada ridotto, che il recupero funzionale sia rapido ed efficace e che l’impianto permetta una guarigione a lungo termine. Inoltre, le complicazioni postoperatorie più frequenti sono: le pseudoartrosi asettiche (24% circa), le recidive di frattura con eventuale rottura dei mezzi di sintesi.
Numerosi autori sono concordi nel definire l’osteosintesi il trattamento ottimale per le fratture di tipo B1, la revisione quello ottimale per le B2, B3 e C; non è raro trovare casi
di B2 trattate con successo tramite open Reduction Internal Fixation (ORIF) e, viceversa, B1 fallite nonostante la corretta indicazione chirurgica.
Le fratture periprotesiche di femore prossimale sono un problema sempre più importante del panorama ortopedico internazionale, data l’incidenza in costante aumento e un numero elevato di pazienti a rischio.
La prevenzione è il primo trattamento, inizia in sala operatoria al momento dell’impianto e prosegue con i successivi controlli a breve e lungo termine. In caso di frattura, l’intervento chirurgico deve favorire una ripresa funzionale rapida, efficace e duratura, deve garantire una buona stabilità dello stelo e ridurre il rischio di mortalità perioperatoria.
Classificare le fratture ha permesso di semplificare le scelte operatorie; tra le classificazioni esistenti (es. Johansonn,1981; Beals e Tower, 1996) quella di Vancouver è la più utilizzata: include la sede di frattura, la stabilità dello stelo protesico e il bone stock femorale prossimale. Le fratture da B1 a C secondo Vancouver necessitano nella maggior parte dei casi di un intervento chirurgico che può variare dalla sintesi in caso di B1 alla revisione protesica dello stelo in caso di B2,
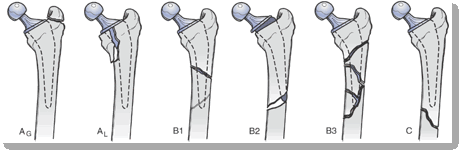
B3eC, ma il confine non è sempre così ben delineato. Sia secondo la letteratura, sia analizzando la nostra casistica risulta evidente che entrino in gioco numerosi altri fattori: ad esempio, uno stelo che appare mobilizzato alle indagini radiografiche preoperatorie (Rx e, eventualmente, TC) può
risultare stabile a sufficienza in sala, dirottando la decisione chirurgica verso una sintesi. Le condizioni cliniche generali scadenti (età, eventuali patologie cardiovascolari, demenza senile, deambulazione scarsa o nulla, patologie neurologiche associate, esiti di traumi, aumentato rischio settico) e la scarsa compliance dei pazienti spingono il chirurgo a eseguire l’intervento meno invasivo possibile. Viceversa la relativamente giovane età, le buone condizioni cliniche generali e un buon bone stock complessivo permettono una revisione di stelo, nei casi in cui è indicata, con minor probabilità di complicazioni. Infine, non sono rari i casi di fallimento della sintesi pur in caso di fratture tipo B1.
Complessivamente risulta difficile avere una visione univoca; l’unica certezza è che il trattamento chirurgico debba garantire sia la sopravvivenza a lungo termine dell’impianto sia la migliore qualità di vita possibile al paziente.
Conclusione
Il trattamento delle fratture periprotesiche di femore prossimale risulta ancora argomento di dibattito. Non esiste un confine netto tra sintesi e revisione nei casi dubbi; mentre la classificazione di Vancouver permette un ottimo inquadramento radiografico, a nostro parere non risulta completa nell’indirizzare verso un’indicazione chirurgica. I pazienti in condizioni generali precarie, con difficoltà della deambulazione (ad esempio per esiti di traumi o patologie neurologiche degenerative) e ad alto rischio di complicazioni perioperatorie sono più indicati per un intervento conservativo, quando possibile in base alla qualità dell’osso e al pattern fratturativo. L’obiettivo primario resta garantire la sopravvivenza del paziente con la miglior qualità di vita possibile.
Bibliografia
1. Marsland D, Mears SC (2012) A review of periprosthetic femo-
ral fractures associated with total hip arthroplasty. Geriatr Orthop
Surg Rehabil 3(3):107–120
2. Sheth NP, Brown NM, Moric M et al (2013) Operative treatment
of early peri-prosthetic femur fractures following primary total hip
arthroplasty. J Arthroplast 28(2):286–291
3. Moore RE, Baldwin K, Austin MS, Mehta S (2014) A systematic re-
view of open reduction and internal fixation of periprosthetic fe-
mur fractures with or without allograft strut, cerclage, and locked
plates. J Arthroplast 29(5):872–876
4. Abdel MP, Houdek MT, Watts CD et al (2016) Epidemiolo-
gy of periprosthetic femoral fractures in 5417 revision total hip
arthroplasties. Bone Jt J 98-B(4):468–474
5. Lindahl H (2007) Epidemiology of periprosthetic femur fracture
around a total hip arthroplasty. Injury 38(6):651–654
6. Cox JS, Kowalik TD, Gehling HA et al (2016) Frequency and treat-
ment trends for periprosthetic fractures about total hip arthropla-
sty in the United States. J Arthroplast 31(9 Suppl):115–120
7. Pires RE, de Toledo Lourenço PR, Labronici PJ et al (2014) In-
terprosthetic femoral fractures: proposed new classification system
and treatment algorithm. Injury 45(Suppl 5):S2–6
8. Abdel MP, Cottino U, Mabry TM (2015) Management of peripro-
sthetic femoral fractures following total hip arthroplasty: a review.
Int Orthop 39(10):2005–2010
9. Hoffmann MF, Lotzien S, Schildhauer TA (2017) Outcome of peri-
prosthetic femoral fractures following total hip replacement trea-
ted with polyaxial locking plate. Eur J Orthop Surg Traumatol
27(1):107–112
10. Fink B (2014) Revision arthroplasty in periprosthetic fractures
Fonte: http://www.riprotesizzazione.eu/aggiornamenti_scientifici/fratture_protesiche_anca.pdf
Le fratture periprotesiche d’anca nell’anziano: attuali indicazioni e tecniche nella sintesi e nelle revisioni.
AUTORI: Filippo Randelli1, Alberto Belluati2 Carlotta Pari2, Agnese Puzzo2, Stefania Paderni2, Vincenzo Salini 3, Andrea Pantalone3, Paolo Esopi4, Silvia Pini4, Antonio Capone5, Andrea Dolci51 Dipartimento di Chirurgia dell’Anca e Traumatologia, Istituto Policlinico di San Donato, San Donato Milanese (MI); 2 UOC Ortopedia e Traumatologia, Ospedale S. Maria Delle Croci, Ravenna; 3 Clinica Ortopedica e Traumatologica, Ospedale Clinicizzato Ss. Annunziata, Chieti; Dipartimento di Medicina e Scienze dell’Invecchiamento, Università degli Studi G. d’Annunzio, Chieti-Pescara; 4 UOC Ortopedia e Traumatologia, Dolo (VE); 5 Clinica Ortopedica e Traumatologica, Dipartimento di Scienze Chirurgiche, Università degli Studi di Cagliari.
Epidemiologia e classificazioni L’incidenza delle fratture periprotesiche dell’anca risulta in progressivo aumento e risulta correlata a vari fattori tra cui la sede (acetabolo, femore), il tipo di protesi utilizzata (cementata, non cementata), intervento di primo impianto o revisione. Queste fratture vengono distinte in fratture intraoperatorie e fratture post-operatorie. Le fratture intraoperatorie sono dovute alla scarsa qualità dell’osso (osteoporosi, artrite reumatoide, morbo di Paget, osteopetrosi, precedente frattura del femore o protesi d’anca, in caso di revisione etc.) e/o a manovre eccessiva-mente forzate durante la lussazione del femore o la preparazione/inserimento della protesi.
Si consiglia quindi, nei casi in cui una frattura intraoperatoria abbia più probabilità di comparire, di eseguire un meticoloso e genero-so release capsulare e pericapsulare (inserzioni tendinee) nonché l’asportazione di eventuali osteofiti periacetabolari prima della lussazione del femore. Le fratture intraoperatorie in caso di protesi non cementate raggiungono e talvolta superano il 3% dei casi 1 2. Molte di queste fratture, inoltre, vengono diagnosticate solo al controllo radiologi-co post intervento 3. In caso di protesi cementate l’incidenza di fratture intraoperatorie è minore, intorno al 1%. Le fratture intraoperatorie sono molto più frequenti in caso di revisione, dal 3% al 12%.Le fratture post-operatorie hanno un’incidenza intorno al 1%. Possono essere provocate an-che da traumi a bassa energia se non da semplici movimenti rotazionali dell’arto. Infatti, queste fratture, sono spesso la diretta conseguenza di un’osteolisi asettica che mina la capacità por-tante del femore protesizzato a cui si associa un evento traumatico anche di lieve entità. Uno dei fattori predisponenti le fratture post-operatorie periprotesiche dell’anca è il posizionamento in varo dello stelo. Nel caso di protesi cementate è da evitare un’inadeguata rimozione dell’osso spongioso in prossimità del calcar al fine di evitare un pericoloso riassorbimento osseo corticale proprio a questo livello. Altro fattore di rischio è rappresentato dalle perforazioni corticali, particolarmente frequenti negli inter-venti di revisione.
Fattori di rischio delle fratture intraoperatorie periprotesiche dell’anca. Età avanzata Artrite reumatoide Patologie Metaboliche dell’osso (Osteoporosi, M. Paget, Ecc.) Protesi non cementate Intervento di revisione Frattura del femore (come causa della protesizzazione) Importante deformità ossea di base (grave displasia, precedenti osteotomie, Basso “Flare index”, ecc). Necessità di manovre eccessive per la lussazione dell’anca F. Randelli et al.110
Classificazione di Johansson:
Tipo 1: Fratture prossimali all’apice inferiore della protesi, senza estensione distale.
Tipo 2: Fratture con partenza prossimale a livello della protesi ed estensione oltre l’apice distale della protesi.
Tipo 3: Fratture distali all’apice distale della protesi.
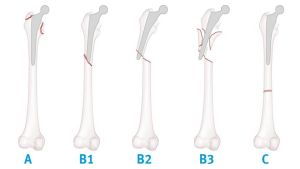
Classificazione di Duncan & Masri – Vancouver classification
Tipo A: Fratture del trocantere:-AG che coinvolgono il grande trocantere;-AL che coinvolgono il piccolo trocantere.
Tipo B: Fratture che coinvolgono il femore a livello dello stelo protesico:-B1 Protesi stabile;-B2 Protesi mobilizzata, buon bone stock;-B3 Protesi mobilizzata, bone stock carente.
Tipo C: Fratture distali alla protesi.
Classificazione di Duncan & Masri delle fratture intraoperatorie – Vancouver classification
Tipo A: Fratture metafisarie prossimali che non raggiungono la diafisi-A1 Perforazione corticale semplice;-A2 Frattura composta (infrazione);Le fratture periprotesiche acetabolari possono essere causate anch’esse sia da un’eccessiva manovra durante l’inserimento della coppa protesi-ca (intraoperatorie), soprattutto se l’acetabolo non è stato adeguatamente fresato (con i cotili a press fit) 4 sia da traumi diretti o indiretti all’anca (post-operatorie). Anche in questo caso osteolisi e patologie metaboliche dell’osso sono spesso una concausa. Altro fattore predisponete è l’eccessi-va fresatura dell’acetabolo.
Le fratture periprote-siche acetabolari rappresentano comunque una rarità: nella casistica della Mayo Clinic sono state riscontrate fratture periprotesiche acetabolari nel 0,07% dei casi su più di 23.000 impianti 5. Classificazione Le fratture acetabolari possono venir classificate in base ad un recente lavoro di Callaghan e collaboratori 4 od alla classificazione sviluppata da Peterson e collaboratori alla Mayo Clinic 5 che distingue:
-Tipo 1: Componente acetabolare stabile;
-Tipo 2: Componente acetabolare mobilizzata. Le due classificazioni più utilizzate nel descrivere le fratture periprotesiche di femore sono la classificazione di Johansson 6 e la classificazione di Vancouver di Duncan & Masri 7. La classificazione di Vancouver è in realtà un’estensione della classificazione di Johansson che pone, giustamente, particolare attenzione all’eventuale mobilizzazione dello stelo protesico e alla quantità/qualità dell’osso femorale. Di recente è stata proposta dagli stessi autori una modifica della classificazione originaria riguardante le sole fratture intraoperatorie.
Classificazione delle fratture periprotesiche di femore (da Duncan et al., 1995, mod.).
Le fratture periprotesiche d’anca nell’anziano: attuali indicazioni e tecniche nella sintesi e nelle revisioni111componente, l’utilizzo di coppe sovradimensiona-te, i rivestimenti ad alta interferenza, la fresatura aggressiva della cavità acetabolare, sono tutti fattori che espongono a questa complicanza in corso di intervento e nell’immediato post-opera-torio. Inoltre spesso si associano fattori di rischio legati al paziente quali osteopenia/osteoporosi, scarso bone stock, malattie reumatiche. Questo trova in parte giustificazione nel fatto che l’allungamento della vita media ha portato a estendere l’indicazione all’intervento di PTA/revisione a una popolazione più anziana e con maggiori comorbidità, rispetto al passato. Si tratta di fratture dalla gestione complessa in quanto a oggi non esistono linee guida precise per il loro trattamento. Dopo Peterson e Lewallen 5che nel 1996 hanno proposto un sistema classificativo semplice basato sulla stabilità radiologica e clinica della coppa, e dopo Paprosky 9 che nel 2003 ha presentato un sistema classificativo completo di tutte le possibili varianti, tenendo conto del fattore eziologico e della presentazione clinica, Simon et al. 10 nel 2015 hanno elaborato un interessante algoritmo che si pone l’obiettivo di guidare il processo decisionale partendo dall’eziologia della frattura (perioperatoria, conseguente a trauma, conseguente ad osteolisi) e valutandone stabilità ed opzioni terapeutiche.
Tipo A Frattura scomposta o instabile.
Tipo B: Fratture diafisarie che non si estendono alla diafisi distale e permetto la fissazione con steli lunghi-B1 Perforazione corticale semplice;
-B2 Frattura composta (infrazione);
-B3 Frattura scomposta o instabile.
Tipo C: Fratture diafisarie che non permettono la fissazione con steli lunghi e possono coinvolgere la metafisi distale.
-C1 Perforazione corticale semplice;
-C2 Frattura composta (infrazione);
-C3 Frattura scomposta o instabile. Trattamento delle fratture periprotesiche attorno al cotile Nella nostra pratica clinica stiamo assistendo a un incremento delle fratture periprotesiche di cotile a causa dell’aumento degli interventi di protesizzazione primaria di anca, della chirurgia di revisione e del sempre più frequente utilizzo di coppe non cementate. Forze eccessive esercitate sull’acetabolo. Algoritmo di trattamento per le fratture periprotesiche di acetabolo (da Simon et al., 2015, mod.) 10.
F. Randelli et al.112 guarigione in tutte quelle che coinvolgevano la colonna anteriore e un 67% di fallimento dell’impianto in quelle della colonna posteriore 14. Conclude che per queste ultime non è sufficiente la fissazione della coppa con viti, ma che esse necessitano di stabilizzazione dell’acetabolo con placca posteriore. Altri obiettivi sono il ripristino del centro di rotazione e il riempimento con in-nesti del gap osseo onde favorire l’osteointegrazione della componente. Le fratture intraoperatorie spesso sono stabili. Se la frattura è identificata al momento dell’atto chirurgico è opportuno ancorare il cotile con viti; se identificata nel post-operatorio può essere trattata conservativamente con un carico protetto. In caso di instabilità si rende necessaria la fissazione della colonna posteriore con placca o l’utilizzo di coppe da revisione (Fig. 3). Se si associano difetti ossei, come spesso si verifica negli interventi di revisione, è da considerare l’utilizzo di innesti e di cages da ricostruzione. I medesimi concetti possono essere applicati anche alle fratture acute traumatiche. Differenti invece sono le problematiche legate agli interventi di revisione per fallimento del precedente impianto in cui la frattura/mobilizzazione sia avvenuta a causa di osteolisi pericotiloidea o per dissociazione pelvica. In questi casi il trattamento va calibrato sull’entità del difetto osseo e deve prevedere l’utilizzo di innesti e coppe da revisione con rivestimento ad elevata porosità, cages da ricostruzione, fino all’utilizzo di compo.
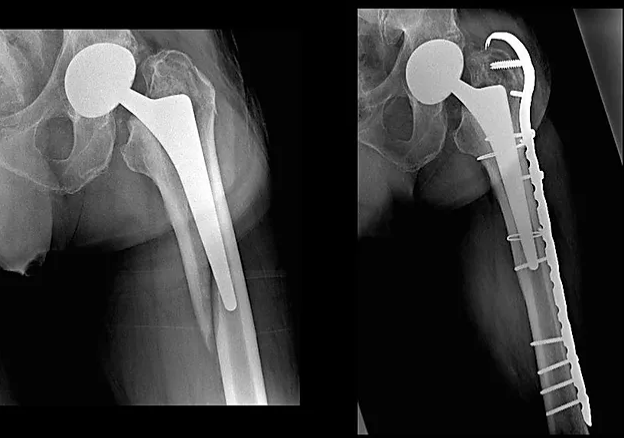
Le fratture intraoperatorie sono più frequenti nella chirurgia di revisione e sono da attribuire alla scarsa qualità dell’osso residuo e alle difficoltà legate alla rimozione di una precedente componente non completamente mobilizzata. Nel primo impianto la moderna tendenza è di utilizzare coppe sovradimensionate a pressfit, che consentono ottima stabilità immediata, ma sottopongono l’acetabolo a forze potenzialmente “fratturative”. Si tratta per lo più di piccole fratture difficili da identificare intraoperatoria-mente e che, pur non compromettendo la stabilità iniziale dell’impianto, possono essere causa, se misconosciute, di fallimento della componente in futuro 11-13. Sharkey et al. hanno pubblicato una serie di 13 casi di fratture acetabolari su primo impianto, di cui solo 9 riconosciute intraoperatoriamente 12. Hasegawa et al. in uno studio con TC post-operatoria su 486 protesi di primo impianto hanno riscontrato 41 fratture occulte dell’acetabolo (8,4%) riconducibili all’atto chirurgico 13.Le fratture post-operatorie si dividono in acute traumatiche e croniche da compromissione dell’integrità strutturale dell’acetabolo per effetto dell’osteolisi e del fenomeno della dissociazione pelvica, problematica sempre più frequente nella chirurgia di revisione. Non è necessaria-mente immediata la distinzione tra frattura acuta e cronica, in quanto l’insorgenza di dolore in seguito ad un evento acuto non esclude la possibilità che essa sia stata causata dalla mobilizzazione della coppa come conseguenza di un processo di osteolisi progressiva (malattia da detriti, etc). In queste fratture lo studio TC si rende indispensabile per definire il pattern di frattura e la stabilità residua dell’impianto. Il trattamento va individualizzato in base alle caratteristiche della frattura e del paziente. Elemento fondamentale è il ripristino della continuità delle due colonne per dare supporto alla componente acetabolare e prevenire il movimento all’interfaccia osso-protesi 9 10 14. La decisione tra approccio conservativo e chirurgico viene definita in base all’evidenza clinica e strumentale di instabilità della coppa e alla dislocazione della frattura. L’obiettivo principale del trattamento chirurgico è la fissazione rigida della colonna posteriore, base per una corretta consolidazione ossea. Laflamme et al. in uno studio su 32 pazienti con frattura periprotesica iatrogena hanno osservato Figura 3. Frattura intra-operatoria della colonna posteriore stabilizzata con placca ed inserimento di cupola cementata.
Studio molto interessante sul “carico permissivo”, attendiamo i risultati di questo studio https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5796499/
visita il Canale YouTube Rosario Bellia per leggere gli ultimi aggiornamenti in riabilitazione https://www.youtube.com/user/belliarosario/videos






Scrivi un commento
Devi accedere, per commentare.